悪化しやすい時季こそ要注意『メタボと慢性腎臓病』
メタボリックシンドローム(メタボ)は、内臓脂肪型肥満に、糖尿病、高血圧、脂質異 常症のうち2つ以上が合併した状態です。糖尿病、高血圧、脂質異常症、肥満は、単独で も重要な臓器の1つである腎臓の機能を低下させますが、メタボになると進行が加速しま す。会食などの機会が多い年末年始は、生活習慣病が悪化しやすい時季です。メタボの腎 臓への影響を知り、いまや国民病となった慢性腎臓病の発症を防ぎましょう。

川崎医科大学 腎臓・高血圧内科学 主任教授
柏原 直樹 先生 (かしはら・なおき)
1982 年、岡山大学医学部卒。米国ノースウェスタン大学医学部研究員、岡山大医学部第三内科助教授などを経て、1998 年より現職。同大副学長、および臨床教育研修センター長併任。2007 年より英国オックスフォード大学Visiting fellow。NPO 法人日本腎臓病協会理事長、日本高血圧学会評議員、アジア太平洋腎臓学会(APSN)理事、厚生労働省腎疾患対策検討会座長など、多数の要職を務める。
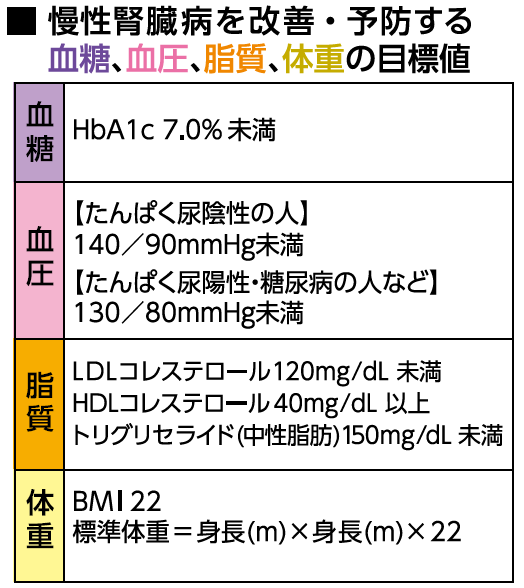
メタボは慢性腎臓病の発症・進行の危険因子
腎臓は、余分な酸や老廃物・毒素を体の外へ排出する重要な臓器です。最も重要な働きは、毛細血管のかたまりである糸球体で血液をろ過し、尿をつくることです。これによって、老廃物や過剰な塩分などが排出されます。また、体液量や血圧を調整したり、赤血球を増やすホルモンをつくって貧血にならないようにしたり、ミネラルのバランスや骨の健康を保つなど、多様な役割を担っています。
慢性腎臓病(CKD)は、このような腎臓の機能が低下した状態が慢性的に続く病気の総称です。その診断には、次の2つの基準が使われます。
①たんぱく尿(微量アルブミン尿を含む)などの尿異常、画像診断や血液検査、病理検査で腎臓の障害が明らかにみとめられる。
②血清クレアチニン値から算出した推算糸球体ろ過量(eGFR)の数値が60mL/分/1.73㎡未満。
この2つのどちらか、あるいは両方が、3か月以上続いている状態が慢性腎臓病です。なお、GFR(糸球体濾過量)は糸球体が1分間にろ過する血液の量を表しますが、正確な測定は困難です。腎臓の機能が低下すると、体の中にクレアチニンなどの老廃物がたまります。そこで、血液中のクレアチニン値、年齢、体重などから算出された推定値、eGFRを用いて腎臓の状態を評価します。
メタボリックシンドロームは、慢性腎臓病の発症につながるリスクの高い病気です。そもそもメタボは、腹囲が女性90㎝以上、男性85㎝以上の内臓脂肪型肥満で、血圧、血糖値、血清脂質のうち2つ以上が基準値から外れている状態です(下図)。糖尿病、高血圧、脂質異常症、肥満はいずれも、腎臓の働きを低下させる要因になります。
微量アルブミン尿の軽視は禁物
なかでも糖尿病は、腎機能の低下につながりやすい病気です。血糖値が高い状態が続くと、糸球体の毛細血管などの細小血管が傷ついたり硬くなったりして、血液のろ過がうまくいかなくなっていきます。
典型的なケースでは、血糖値が高くなって10年くらい経つと、尿の中にたんぱくの一種であるアルブミンが含まれるようになって、尿検査で微量アルブミン尿(尿アルブミン30~299㎎/gCr)といわれる段階になります。注意が必要なのは、この段階では通常の検尿検査でたんぱく尿が検出されないことです。高血糖がさらに続くと、尿の中に持続的にたんぱくが含まれるようになり(顕性アルブミン尿)、次第に腎機能が低下し腎不全に至ります。
しかし近年、このような典型的な経過をたどらず、微量アルブミン尿の段階から急速に腎機能が低下するような非典型的な患者さんが増えてきました。このようなケースも含め、糖尿病が原因の腎臓病全体を糖尿病性腎臓病(DKD)と呼ぶようになってきています。
糖尿病性腎臓病も慢性腎臓病の一種です。進行して末期腎不全になると、腎臓の機能を代行する透析治療が必要になります。透析を導入する原因になる疾患の中で最も多いのが、この糖尿病性腎臓病で、透析を受けている患者さんの約4割を占めています。
ただし、糖尿病性腎臓病は、発症と重症化の予防がほぼ100%可能な病気です。微量アルブミン尿の段階で、血糖、血圧、脂質、体重を適切な値にコントロールすれば、透析が必要になるほど重症化することはありません。まさに、メタボリックシンドロームの
予防・改善をすることが、糖尿病性腎臓病の治療につながるのです。
糖尿病の人は、早い段階で腎障害の存在に気づくためにも、アルブミン尿を調べる尿検査とeGFRを推算するための血液検査を、3~4か月に1回程度受けるようにしてください。
ここで強調したいのは、「微量」だからといって、尿中のアルブミン漏出を軽視してはいけないということです。実は、微量アルブミン尿の段階から、心筋梗塞や脳卒中などの発症リスクが上がります。微量アルブミン尿は、脳、心臓、腎臓といった重要な臓器の血管に異常が生じていることを知らせてくれる非常に有用なサインです。微量アルブミン尿の段階で治療すれば、腎障害の進行を止められるだけではなく、腎臓を正常な状態に戻せます。
血圧のコントロールが腎臓の動脈硬化を抑制
次に、高血圧と慢性腎臓病との関係をみていきましょう。高血圧と腎臓病
は双方向性の関係です。高血圧が続けば腎障害が起こりやすく、腎機能が低下すると血圧が上がりやすくなります。
血圧が高い状態が続くと、腎臓の糸球体に血液を送る細動脈に強い圧力がかかって、内腔が細く、硬くなり、血流が悪化して糸球体のろ過機能が低下、余分な水分や塩分が排出されにくくな
り、腎障害が生じます。糖尿病では細小血管が障害されますが、高血圧ではそれより若干太い細動脈がダメージを受けます。
高血圧による腎障害ではたんぱく尿が出ない場合もあり、尿検査だけでは異常が見つかりにくいのが特徴です。
高血圧による腎機能の低下は、加齢に伴う腎障害とよく似ており、どちらも腎臓の細い動脈(細小動脈)に動脈硬化を生じ、腎硬化症につながります。
腎硬化症も慢性腎臓病の一種です。超高齢社会の到来で腎硬化症の患者数は増えています。2020年に新たに透析を開始した患者さんのうち17.5%は腎硬化症が原因でした。透析を導入する原因疾患で、糖尿病性腎臓病に次いで2番目に多いのが腎硬化症です。
前述のように、腎臓には血圧を調整する機能がありますから、高血圧による腎障害が進行すると水分や塩分を体にためこみやすくなり、さらに血圧が上がりやすくなります。腎臓を守り、動脈硬化を防ぐためには、1日2回、朝と夜に血圧を測定し、血圧を目標値以下に保つようにしましょう。
また、脂質異常症にも注意が必要です。血液中のコレステロールや中性脂肪などの脂質が多過ぎる状態になっているのが脂質異常症です。脂質異常症も動脈硬化を進行させる病気であり、慢性腎臓病の発症や進行にかかわります。血圧とともにLDLコレステロールを適切な値に下げることで、慢性腎臓病の進行を抑えられます。
一方、慢性腎臓病になるとアルブミンが尿中に排泄されますが、体内では不足分を補うためにアルブミンがつくられます。このときアルブミンと一緒にLDLコレステロールがつくられ血液中に移動するので、慢性腎臓病になると脂質異常を生じやすくなります。
肥満自体が腎機能低下の要因に
肥満と慢性腎臓病との関係にも2つの側面があります。1つは、肥満自体が腎機能を低下させる要因の1つであり、肥満が続くと腎機能が低下し、肥満関連腎症(OGR)の発症につながるということです。もう1つは、肥満を改善すると慢性腎臓病の進行が抑え
られるということです。糖尿病性腎臓病や、免疫反応の異常や炎症などによって糸球体の破壊が起こる慢性糸球体腎炎などの慢性腎臓病の悪化には、肥満が関係しているのです。
内臓脂肪型肥満に加えて、糖尿病、高血圧、脂質異常症のうち2つ以上が合併したメタボリックシンドロームになると、腎臓への負担が加速し、慢性腎臓病の発症や悪化につながります。
運動を習慣化し 暴飲暴食を避け減塩を
血糖、血圧、脂質を適正な値にするためには、必要に応じて薬物療法を行います。ただし、治療の重要な柱となるのは生活習慣の見直しです。
運動をしていない人は、ウオーキング、自転車こぎ、水泳など、1日20~30分の有酸素運動を週150分以上続けましょう。
サルコペニア(筋肉・筋力低下症)を防ぐためにも、有酸素運動だけではなく、スクワット、腕立てふせ、腹筋のような、筋肉に負荷をかけるレジスタンス運動も実施してください。筋肉量と筋力が増加すれば、基礎代謝が上がって太りにくくなりますし、転倒や要介護の予防にもつながります。
食事面では、暴飲暴食、カロリーの過剰摂取を控え、塩分摂取は1日6g未満に抑えましょう。
国民健康・栄養調査(2019年)の結果では、日本人の平均塩分摂取量は女性9.3g、男性
10.9gですが、これでは塩分のとり過ぎです。出汁、レモン、酢などを上手に使い、薄味に慣れるようにしましょう。喫煙者は禁煙も重要です。
慢性腎臓病は、かなり進行して末期腎不全に近い状態になるまで、ほとんど自覚症状が出ない病気です。また、だれでも発症する恐れがあります。腎不全につながるだけではなく、脳卒中、心筋梗塞、認知症のリスクを上げることもわかってきています。糖尿病、高血圧、脂質異常症、肥満を改善・予防することが、加齢による腎機能の低下を最小限に抑え、健康寿命を延ばすことにつながります。
40代から定期的に腎臓の状態をチェックするとともに、腎臓を守る生活習慣を心がけてほしいと思います。
ライター 福島 安紀